子宫内膜癌的检查
作者:匿名
来源:癌症救助网
时间:2011-04-22 10:05:10
子宫内膜癌的检查
1、临床检查
全面体检包括体表淋巴结及有无合并症等。早期患者盆腔检查可正常,随着病情的发展,子宫增大变软,有时可超过10周妊娠大小,如并发感染、组织坏死、宫腔积脓等。宫体、宫旁和附件区可有压痛,如宫旁组织受侵、附件受侵或合并卵巢生殖细胞肿瘤时,可于宫旁触及肿物,晚期患者可见阴道受侵。
2、子宫镜检查
子宫镜或宫腔镜可直接窥视宫腔情况,对可疑病变在直视下进行活检,有助发现较小的和早期的病变,可较准确地估计病变范围,宫颈管有无受累等。但应注意防止感染、出血、穿孔等并发症及将癌细胞带入输卵管及腹腔的危险。
常用宫腔镜有3种:①全宫腔镜②接触性宫腔镜③纤维宫腔镜
3、放射学检查
主要包括以下几方面:
①子宫输卵管碘油造影:用造影方法诊断子宫内膜癌已有50余年历史,通过造影法可正确的推测病变范围。今年有学者推荐用水溶性碘溶液以低压力进行造影。此法可了解宫腔大小、肿瘤生长部位及范围、肌层浸润情况及宫腔内其他占位性病变。当有宫腔感染,出血较多及晚期内膜癌患者不宜行子宫输卵管碘油造影。
②盆腔充气造影:可以明确子宫及周围邻近器官的情况。
③盆腔动脉造影:显示动脉走行或分布的异常,以进一步了解病变。
④盆腔淋巴造影:用于了解盆腔及主动脉旁淋巴结有无转移。淋巴转移的X线征象是转移之淋巴结异常增大或呈“蚕蚀状”结构,或淋巴边界不清,不显影。
4、超声检查
近年来超声技术发展迅速,广泛用于临床诊断。超声检查方法有:①经腹B超;②阴道超声;③彩色多普勒超声;④宫腔内超声。可借以了解子宫内膜厚度,宫腔占位性病变,病灶大小及部位,有无肌层浸润及浸润深度。最近,阴道超声合并或不合并彩色多普勒显像作为一种筛选技术。对宫腔局部小赘生物或宫腔内大赘生物者,仍需做诊断性刮宫或宫腔镜下活检。
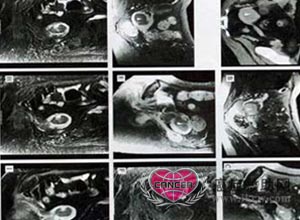
5、电子计算机体层扫描(CT)与磁共振成象(MRI)
CT对内膜癌诊断有一定价值,CT扫描图象清晰,组织细微结构可准确描出,对肿瘤大小、范围,CT可准确测出,子宫壁肿瘤局限者83%能确定病变阶段。CT还可确定子宫肿瘤向周围结缔组织、盆腔与腹主动脉旁淋巴结及盆壁、腹膜转移结节等。尤其对肥胖妇女的检查优于超声检查。MRI是三维扫描,优于CT(二维扫描),对Ⅰa期内膜癌可描出。且可描出病灶从内膜向肌层浸润的广度,即表现为呈不规则的高信号的子宫内膜增厚区,向子宫肌层之间的连接区的低信号的消失。MRI诊断总的准确率为88%,它能准确判断肌层受侵程度(放疗后者不准),从而较准确估计肿瘤分期。对盆腔较小转移灶及淋巴结转移,MRI诊断尚不理想。
CT与MRI在内膜癌诊断方面独具一定特点,但诊断准确率并不比B超高,而且费用均较昂贵,增加患者经济负担,一般而言,通过细胞学、B超检查,而后行诊断性刮宫病理检查,绝大多数患者可得到明确诊断。
6、病理组织学检查
子宫内膜的病理组织学检查是确诊内膜癌的依据,并可了解肿瘤细胞的分化程度。有报道称20%的早期子宫内膜癌患者无症状,是由细胞学及组织学检查而发现。

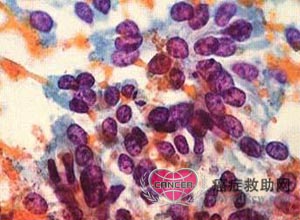
脱落细胞学检查,癌细胞大小较为一致,核膜增厚,染色质呈块状。
常用的子宫内膜标本采取方法有:①子宫内膜活检;②诊断性刮宫;③分段诊断性刮宫。其中最常用而有效的是分段诊断性刮宫,即先刮子宫颈管,再用探针探测宫腔,继之刮宫腔,将刮出的组织分别装瓶固定送病理检查。分段诊刮的目的是为了避免宫体和子宫颈管的组织混淆,已明确癌组织是否累及子宫颈管。诊断性刮宫的准确率,一般在80%~95%。
责任编辑: 徐莹
癌症百问:
- 食管癌:食疗偏方
- 食道癌的食疗偏方
- 中医治疗食道癌5处方
- 食道癌:生芦根粥
- 食管癌:青礞石方(内服)
- 食管癌:民间偏方治疗法
- 食管癌:加味地黄汤(内服)
- 食管癌:健脾益气饮(内服)
- 食管癌:旋复代赭汤(内服)
- 食管癌:魔芋半夏汤(内服)
热点推荐:
Copyright © 2008-2021 www.ikcw.com 版权所有 癌症救助网 - 中国(慈善救助)癌症患者第一门户网站 未经授权请勿转载
互联网药品信息服务许可证 互联网医疗卫生信息服务许可证 京ICP备08101493号 京公网安备11010502022924
十年树木,百年树人。癌症救助网,坚持公益,坚持救助,做国际慈善癌症救助网络平台!

互联网药品信息服务许可证 互联网医疗卫生信息服务许可证 京ICP备08101493号 京公网安备11010502022924
十年树木,百年树人。癌症救助网,坚持公益,坚持救助,做国际慈善癌症救助网络平台!











